La leucemia mieloide crónica
Antes del descubrimiento de los inhibidores de la tirosin-cinasa (ITC), los pacientes de leucemia mieloide crónica tenían un pronóstico funesto. Hoy en día, el extraordinario desarrollo de estas terapias consigue que el 90% de los pacientes vean su enfermedad cronificada con calidad de vida relativamente normal.
La información proporcionada en www.fcarreras.org sirve para apoyar, no reemplazar, la relación que existe entre los pacientes/visitantes de este sitio web y su médico.

Carlos
Leucemia mieloide crónica.
“Me diagnosticaron leucemia mieloide crónica en 2011. Desde entonces, convivo con la enfermedad y la medicación. Hago retos deportivos a beneficio de la Fundación Josep Carreras cuando me encuentro bien. Ser IMPARABLE significa no rendirse, luchar día a día y mantener los valores humanos para ayudar a los demás”.
Información proporcionada por el Dr. Valentín García Gutiérrez. Servicio de Hematología y Hemoterapia; Hospital Universitario Ramón y Cajal; Instituto Ramón y Cajal de Investigación Sanitaria; Universidad de Alcalá. Colegio de Médicos de Madrid (Co. 2859316).
¿Cómo funciona la médula ósea y cuáles son los tipos de células sanguíneas?
La leucemia mieloide crónica (LMC) es un tipo de cáncer de las células de la sangre que se origina en la médula ósea. Ver apartado Leucemia, médula ósea y células sanguíneas.
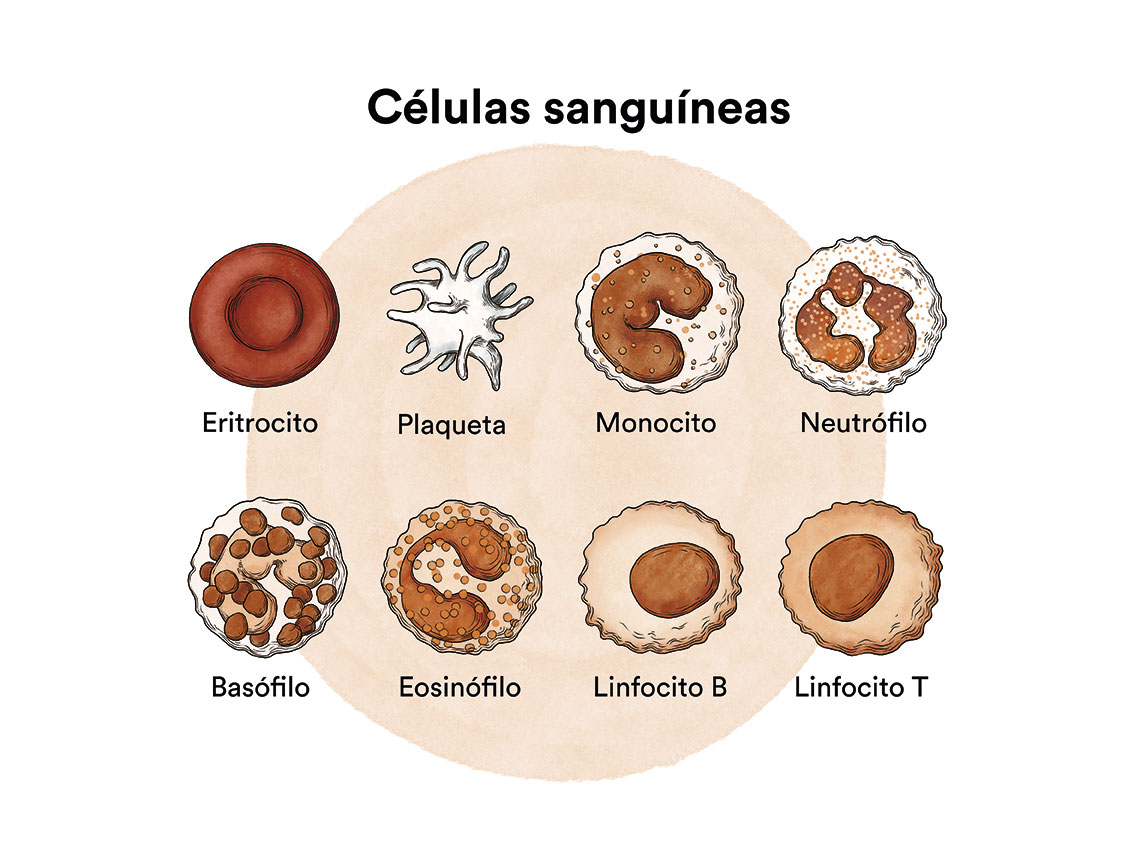
¿Qué es la leucemia mieloide crónica y a quién afecta?
La leucemia mieloide crónica (LMC) es una enfermedad cancerígena de la médula ósea caracterizada por un aumento descontrolado en la producción de algunas de las células que ésta produce.
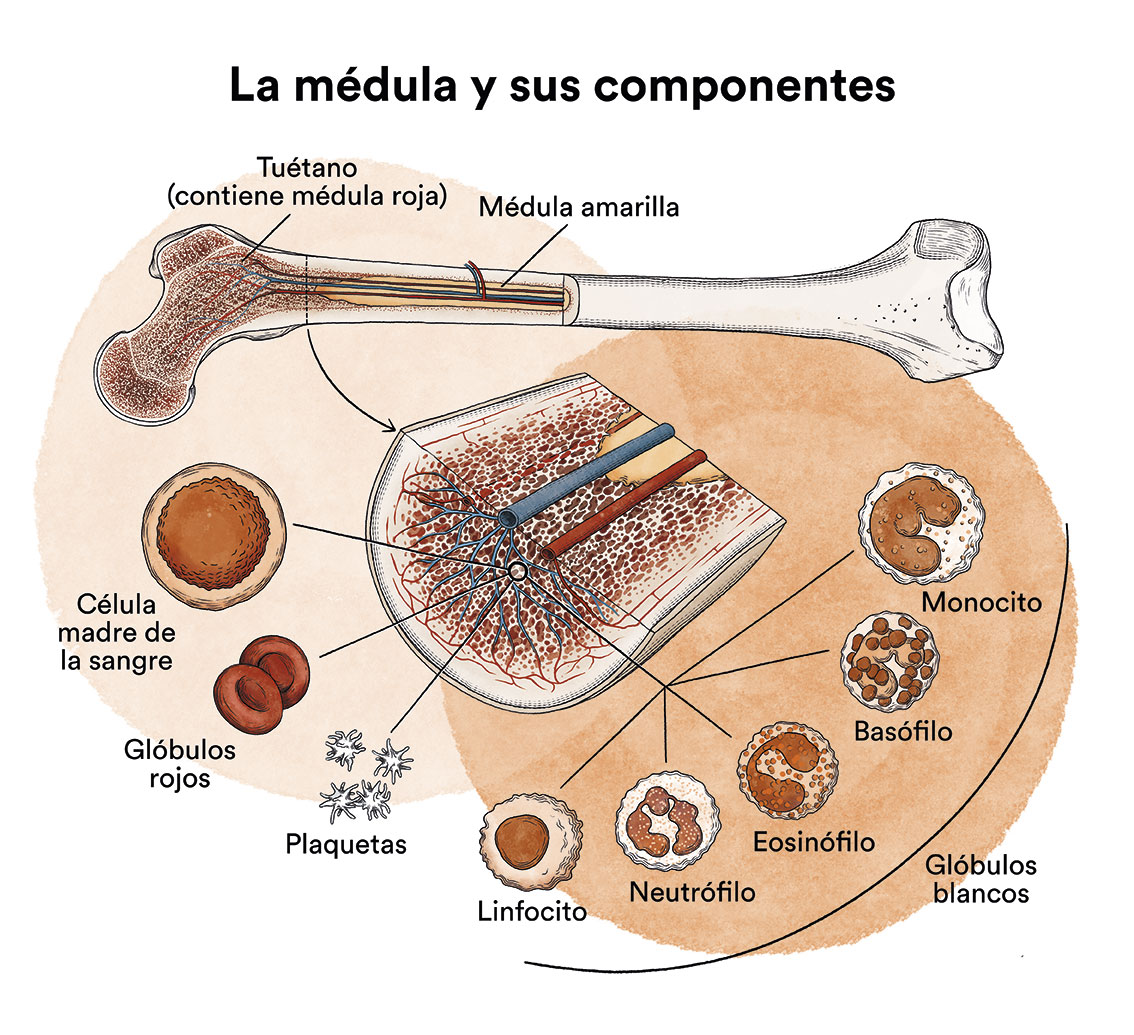
La LMC constituye entorno al 20% del total de leucemias, si bien debe considerarse como una enfermedad poco frecuente, afectando aproximadamente a 1 caso por cada 100.000 habitantes. La edad media de aparición es de 56 años, siendo muy infrecuente su aparición en edad infantil. Debido al gran incremento de la supervivencia en las últimas décadas, la prevalencia de la LMC se ha incrementado notablemente en los últimos años.
La enfermedad se incluye dentro de un grupo de enfermedades denominadas neoplasias mieloproliferativas crónicas (MPN – por sus siglas en inglés-), cuya característica común es la de una evolución lenta.
Por lo general, el diagnóstico suele hacerse en una fase asintomática y poco agresiva denominada fase crónica. Hasta la llegada de los fármacos actuales (inhibidores de la tirosin-cinasa – ITC), la evolución natural de la enfermedad era la de permanecer en esa fase crónica un periodo de tiempo aproximado de 3 a 5 años, evolucionando posteriormente a una fase acelerada y posteriormente a una fase blástica. Estas fases aceleradas o blásticas se consideran como las fases más avanzadas de la enfermedad, siendo muy similares a una leucemia aguda, y por tanto con mal pronóstico. Afortunadamente, gracias a los tratamientos disponibles actualmente, la probabilidad de progresión es menor del 10%.
Es importante diferenciar la leucemia mielomonocítica crónica (LMMC) de la leucemia mieloide crónica que, pese a lo parecido de su nombre, son entidades totalmente diferentes.

Josep
Leucemia mieloide crónica.
“En 2015 me diagnosticaron una leucemia mieloide crónica. Gracias al apoyo de mi familia y amigos, a los médicos, y a un tratamiento que ha evolucionado muchísimo en los últimos años, hoy en día tengo mi enfermedad controlada y puedo hacer una vida normal”.
¿Cuáles son las causas de la leucemia mieloide crónica?
Se desconoce por qué aparece la leucemia mieloide crónica, si bien en algunos casos se ha atribuido a radiaciones ionizantes, pero en la mayoría de los casos, son enfermedades adquiridas relacionadas con el envejecimiento.
La leucemia mieloide crónica, como otros tipos de cáncer, no es contagiosa. Ver apartado Leucemia, médula ósea y células sanguíneas.
A nivel citogenético, la LMC está causada por una mutación genética: un oncogen llamado BCR-ABL. Esta alteración se detecta en el análisis cromosómico porque es el resultado de la traslocación (intercambio) de dos cromosomas, el 22 y el 9. El resultado de este intercambio es un cromosoma anormal llamado cromosoma Filadelfia (Ph+) o t (9,22). Este cromosoma Filadelfia es una alteración que está sólo en las células sanguíneas. Es una alteración adquirida (no congénita) y por ello, ni se hereda ni puede transmitirse a los hijos.
¿Cuáles son los síntomas de la leucemia mieloide crónica?
Es frecuente que en las etapas iniciales de la leucemia mieloide crónica los pacientes no noten ninguna molestia. La forma más frecuente de presentación de esta enfermedad es el hallazgo casual de una alteración analítica. Entorno a un 30% de pacientes, acompañando a estas alteraciones analíticas, puede sufrir cansancio generalizado, pérdida de peso, sudoración, dolor óseo, sangrados, infecciones de repetición o molestias abdominales consecuencia de un incremento en el tamaño del bazo (esplenomegalia).
¿Cómo se diagnostica la leucemia mieloide crónica?
No es posible confirmar el diagnóstico de leucemia mieloide crónica (LMC) solo con un análisis sanguíneo. Tras sospecharse la enfermedad por las alteraciones analíticas; dicha alteración suele consistir en un incremento marcado de los leucocitos (glóbulos blancos) -leucocitosis- y/o plaquetas, y las cifras de leucocitos con las que se llegan a diagnosticar los pacientes con LMC pueden oscilar entre tan solo 15.000/mm3 y hasta más de 500.000/mm3; debe realizarse un estudio minucioso de la sangre y médula ósea del paciente para confirmar la enfermedad. El diagnóstico se confirmará tras detectarse la presencia del cromosoma Filadelfia. El estudio de este cromosoma suele realizarse en un aspirado de la médula ósea (obtenido mediante punción de la médula ósea).
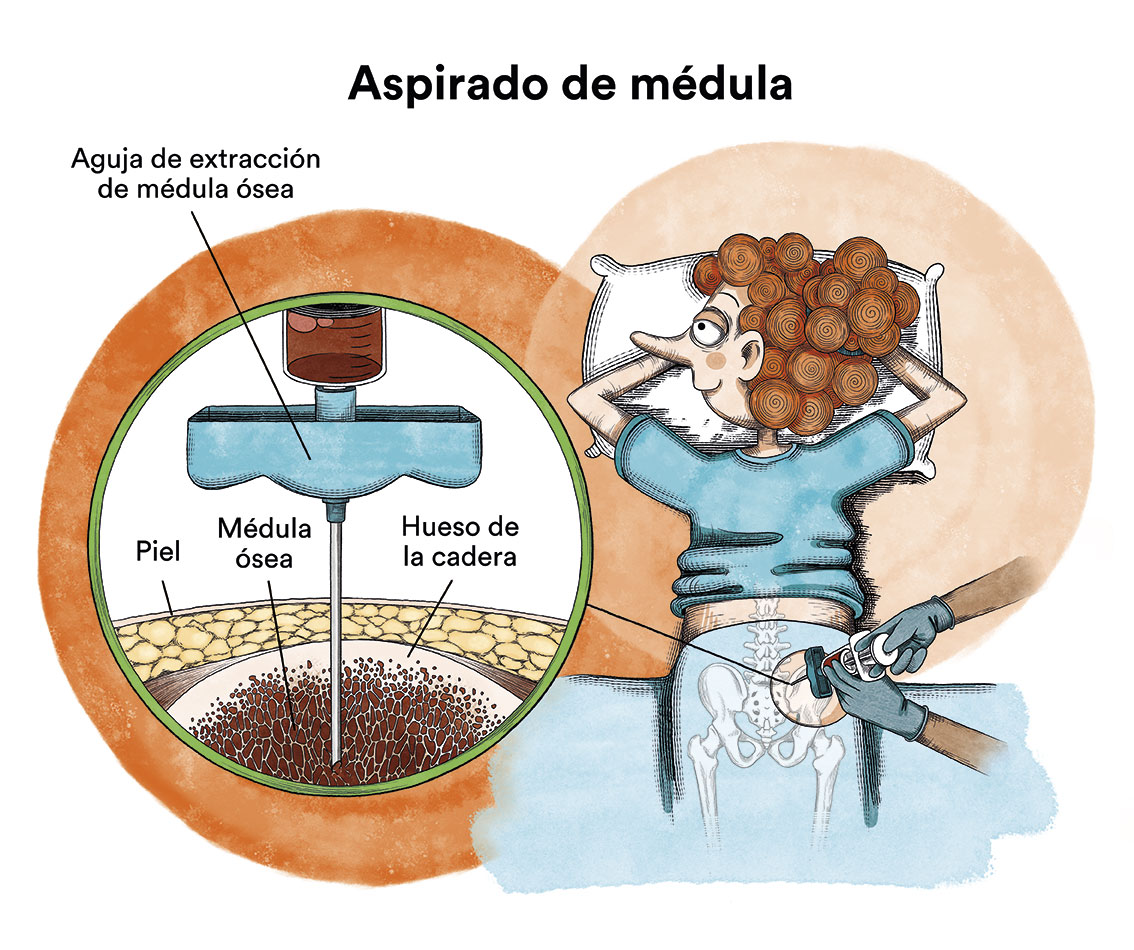
Como prueba diagnóstica complementaria, y que servirá para posteriormente evaluar la respuesta al tratamiento, debe hallarse el oncogén BCR-ABL en sangre mediante extracción convencional.
La LMC se diagnostica en la mayoría de los pacientes en la llamada fase crónica (95%). En esta fase los pacientes tienen muy pocos síntomas o ninguno y el número de células inmaduras o blastos es inferior al 10%. En la fase blástica, los análisis de sangre o de médula ósea muestran un aumento de las células inmaduras por encima del 20% o la aparición de estas células en otras partes del organismo. En esta fase aparecen síntomas más graves, anemia y un número de glóbulos blancos cada vez mayor a pesar de ajustar el tratamiento.
¿Cuál es el tratamiento de la leucemia mieloide crónica?
El tratamiento actual de la LMC se realiza mediante la toma de fármacos denominados inhibidores de la tirosin-cinasa (ITC), tratamiento dirigido contra la proteína BCR-ABL, que, en principio, deben tomarse de forma indefinida. Todos los ITC son fármacos orales con muy buen perfil de toxicidad.
El imatinib (2001) fue el primer fármaco aprobado para esta patología, demostrando una gran eficacia con un excelente perfil de seguridad. Nilotinib, dasatinib y bosutinib son los denominados ITC de “segunda generación”. Ponatinib suele considerarse como inhibidor de “tercera generación”. Cuando los ITC logran que desaparezca el cromosoma Ph de la médula ósea, hablamos de respuesta citogenética completa (RCC). Cuando, al cabo de más tiempo se consigue la desaparición del gen BRC-ABL en sangre y médula, hablamos de respuesta molecular completa (RMC). Los inhibidores de la tirosin-cinasa son fármacos de uso oral.
Nilotinib y dasatinib están indicados tanto en pacientes de nuevo diagnóstico como en pacientes en los que no se consiga un adecuado control tras tratamiento con imatinib (lo que puede ocurrir en hasta un 40% de los pacientes). Bosutinib y ponatinib están aprobados para pacientes que no responden de forma adecuada a un ITC de segunda generación. Un pequeño porcentaje de pacientes puede desarrollar una mutación especifica denominada T315I que confiere resistencia tanto a imatinib como a los ITC de segunda generación, siendo en este caso imprescindible el tratamiento con ponatinib.
En la actualidad, en España existe en el mercado imatinib genérico fabricado por distintas compañías farmacéuticas. Todos éstos han demostrado un adecuado perfil de bioequivalencia con la marca original (Glivec®) a un precio muy inferior. Desde inicios de 2017, la práctica totalidad de pacientes tratados con imatinib lo hacen con alguno de los fármacos genéricos disponibles.
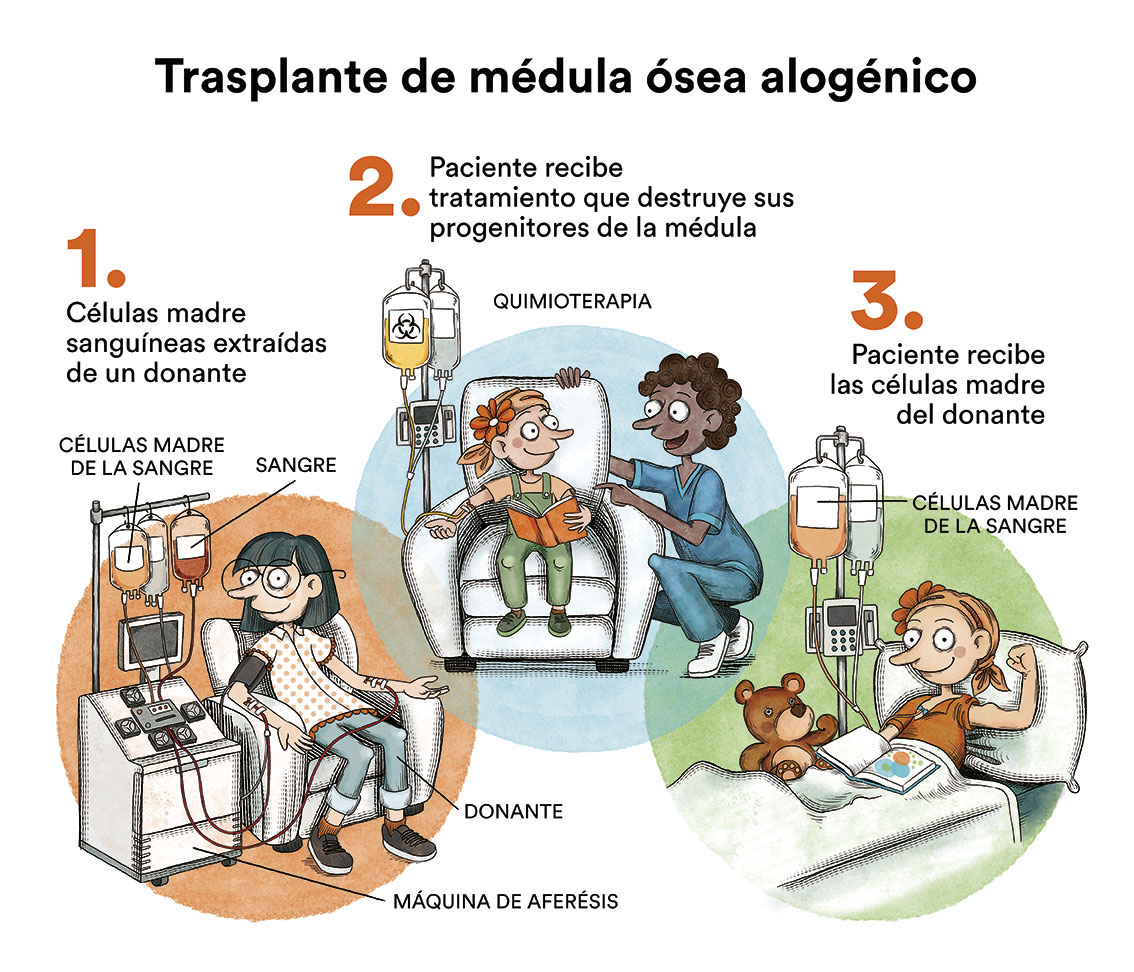
El trasplante de médula ósea, que fue considerado durante años como el tratamiento de elección en la mayoría de los pacientes de LMC, queda actualmente reservado para pacientes que fallen al tratamiento con los distintos ITC, lo que ocurre en menos del 10% de los casos.
El trasplante de médula ósea alogénico tiene un riesgo vital importante y se reserva para estos pocos pacientes en los que el tratamiento con ITC falla.
Los ITC son por lo general fármacos bien tolerados. Es frecuente que en los primeros meses de la enfermedad los pacientes sufran efectos secundarios leves comunes a todos ellos que por lo general suelen ser pasajeros. Estos efectos adversos más comunes son náuseas, retención de líquidos, molestias abdominales o calambres. Es importante que el paciente conozca que algunos de los efectos secundarios pueden ser asintomáticos y por tanto solo detectables mediante analítica, por lo que es imprescindible un seguimiento estrecho de la enfermedad. La mayoría de los efectos secundarios pueden manejarse adecuadamente con reducciones/interrupciones de la medicación pudiendo ser necesario añadir de forma puntual algún tratamiento complementario. Es fundamental que el paciente consulte los efectos secundarios que padece con su médico de referencia no realizando ningún cambio de medicación por su cuenta. Existen otros efectos secundarios específicos de cada fármaco cuya frecuencia puede verse condicionada por determinadas características del paciente, por lo que la elección del tratamiento se realizará de forma individualizada y adaptada a cada paciente.
A pesar de su excelente perfil de seguridad, los ITC pueden tener interacciones con otros fármacos que los pacientes puedan necesitar por otras afecciones. Es importante consultar con su médico antes de iniciar una nueva medicación.
A pesar de que los ITC consiguen un excelente control de la enfermedad en la gran mayoría de los pacientes, la indicación general es la de mantener el tratamiento de forma indefinida. Sin embargo, ya existe evidencia de cómo pacientes muy seleccionados (por alcanzar una respuesta molecular de gran calidad y mantenida en el tiempo), tras varios años de tratamiento, podrían discontinuarlo de forma segura. Esta posibilidad de interrupción del tratamiento ya figura incluso en la ficha técnica para nilotinib. No obstante, es crucial que los pacientes conozcan que esta interrupción debe realizarse únicamente en pacientes seleccionados, bajo estrecha monitorización y en centros de referencia.
¿Qué pronóstico tienen los pacientes de leucemia mieloide crónica?
El pronóstico de la LMC ha supuesto un cambio radical en los últimos años. Tras la llegada de los ITC, la LMC ha pasado de una esperanza de vida de tan solo 5 años en pacientes no candidatos a trasplante de médula ósea, a una esperanza de vida similar a la de la población general en aquellos pacientes diagnosticados en una fase crónica (que constituyen una amplia mayoría de los pacientes con LMC). Así, hoy en día, la supervivencia global de la enfermedad se sitúa en torno al 90%, siendo la mayoría de las muertes no relacionadas con la enfermedad.
Sin embargo, existen algunas circunstancias (siendo la más determinante la fase de la enfermedad) que condicionarían el pronóstico de la enfermedad, debiendo ser evaluadas al diagnóstico por su médico para la elección del tratamiento más adecuado.
Embarazo y otras situaciones especiales
Dado el excelente pronóstico de la enfermedad y que aproximadamente el 20% de los casos diagnosticados en LMC lo hará en menores de 40 años, el deseo de concepción se plantea de forma frecuente en esta enfermedad.

Según la ficha técnica de los ITC, se desconoce su efecto teratogénico (riesgo de malformaciones), recomendándose evitarlos durante el embarazo y antes de la gestación. Sin embargo, cada vez es mayor la experiencia que avala la posibilidad de tratamiento con ITC en el caso de varones sin verse relacionado con dichos efectos teratogénicos.
Actualmente, existe suficiente evidencia de pacientes con LMC en los que se ha llevado a cabo un embarazo con normalidad tras un adecuado manejo de la enfermedad.
Es imprescindible que el paciente plantee la situación en un centro con experiencia en el que se consideren las distintas opciones posibles. Estas opciones podrán incluir el continuar con el fármaco (solo en caso de varones), la interrupción (temporal o definitiva del fármaco) en pacientes con una adecuada respuesta o la sustitución por otro fármaco como interferón.
Recomendamos a los pacientes de LMC en España, ponerse en contacto con AELEMIC, la asociación española de pacientes de leucemia mieloide crónica.
Enlaces de interés sobre temas médicos relacionados con leucemia mieloide crónica
- La leucemia mieloide crónica: el paradigma de la importancia de la investigación. Fundación Josep Carreras
- La leucemia mieloide crónica y la maternidad o paternidad. Fundación Josep Carreras
- Tratamiento de la leucemia mieloide crónica. National Cancer Institute
- Guía sobre la leucemia mieloide crónica: información para pacientes y cuidadores. Leukemia & Lymphoma Society
Enlaces de interés sobre otros temas médicos relacionados con leucemia mieloide crónica
ALIMENTACIÓN
- ¿Cómo mantener una alimentación saludable durante el tratamiento? Fundación Josep Carreras
- Guía de nutrición. Leukemia & Lymphoma Society
OTROS
- Consejos de viaje para personas con cáncer. Fundación Josep Carreras contra la leucemia
- La higiene bucodental en el paciente onco-hematológico. Fundación Josep Carreras contra la leucemia
- Manual fertilidad: Padecer un cáncer de la sangre y ser padre o madre. Fundación Josep Carreras contra la leucemia
- El cuidado de la piel en el paciente onco-hematológico. Fundación Josep Carreras contra la leucemia
- Manual Estética Oncológica. Fundación Josep Carreras contra la leucemia
- Leucemia y sexualidad. Fundación Josep Carreras contra la leucemia
- 7 formas de ponerse un pañuelo. Fundación Josep Carreras contra la leucemia
Enlaces de interés: entidades locales/provinciales o estatales que pueden proveerte de recursos y servicios especializados en leucemia o en pacientes oncológicos:
En España existe un gran tejido asociativo para pacientes con cáncer hematológico que, en muchos casos, puede informarte, asesorarte e incluso, realizar algunos trámites. Estos son los contactos de algunas de ellas por Comunidades Autónomas:
Todas estas organizaciones son externas a la Fundación Josep Carreras.
ESTATAL
AELEMIC (Asociación Española de Pacientes de Leucemia Mieloide Crónica)
AEAL (ASOCIACIÓN ESPAÑOLA DE AFECTADOS POR LINFOMA, MIELOMA y LEUCEMIA)
AECC (ASOCIACIÓN ESPAÑOLA CONTRA EL CÁNCER). Presente en las diferentes provincias y en muchas localidades. Contactar con la sede más cercana o llamando al 900 100 036 (24h).
AELCLES (Agrupación Española contra la Leucemia y Enfermedades de la Sangre)
FUNDACIÓN JOSEP CARRERAS CONTRA LA LEUCEMIA
GEPAC (GRUPO ESPAÑOL DE PACIENTES CON CÁNCER)
ANDALUCÍA
AECC (ASOCIACIÓN ESPAÑOLA CONTRA EL CÁNCER). Presente en las diferentes provincias y en muchas localidades. Contactar con la sede más cercana.
ALUSVI (ASOCIACIÓN LUCHA Y SONRÍE POR LA VIDA). Sevilla
APOLEU (ASOCIACIÓN DE APOYO A PACIENTES Y FAMILIARES DE LEUCEMIA). Cádiz
ARAGÓN
AECC (ASOCIACIÓN ESPAÑOLA CONTRA EL CÁNCER). Presente en las diferentes provincias y en muchas localidades. Contactar con la sede más cercana.
ASPHER (ASOCIACIÓN DE PACIENTES DE ENFERMEDADES HEMATOLÓGICAS RARAS DE ARAGÓN)
ASTURIAS
AECC (ASOCIACIÓN ESPAÑOLA CONTRA EL CÁNCER). Presente en las diferentes provincias y en muchas localidades. Contactar con la sede más cercana.
ASTHEHA (ASOCIACIÓN DE TRASPLANTADOS HEMATOPOYÉTICOS Y ENFERMOS HEMATOLÓGICOS DE ASTURIAS)
CANTABRIA
AECC (ASOCIACIÓN ESPAÑOLA CONTRA EL CÁNCER). Presente en las diferentes provincias y en muchas localidades. Contactar con la sede más cercana.
CASTILLA LA MANCHA
AECC (ASOCIACIÓN ESPAÑOLA CONTRA EL CÁNCER). Presente en las diferentes provincias y en muchas localidades. Contactar con la sede más cercana.
CASTILLA LEÓN
ABACES (ASOCIACIÓN BERCIANA DE AYUDA CONTRA LAS ENFERMEDADES DE LA SANGRE)
AECC (ASOCIACIÓN ESPAÑOLA CONTRA EL CÁNCER). Presente en las diferentes provincias y en muchas localidades. Contactar con la sede más cercana.
ALCLES (ASOCIACIÓN LEONESA CON LAS ENFERMEDADES DE LA SANGRE). León.
ASCOL (ASOCIACIÓN CONTRA LA LEUCEMIA Y ENFERMEDADES DE LA SANGRE). Salamanca.
CATALUÑA
AECC (ASOCIACIÓN ESPAÑOLA CONTRA EL CÁNCER). Presente en las diferentes provincias y en muchas localidades. Contactar con la sede más cercana.
ASSOCIACIÓ FÈNIX. Solsona
FECEC (FEDERACIÓ CATALANA D’ENTITATS CONTRA EL CÁNCER
FUNDACIÓ KÁLIDA. Barcelona
FUNDACIÓ ROSES CONTRA EL CÀNCER. Roses
LLIGA CONTRA EL CÀNCER COMARQUES DE TARRAGONA I TERRES DE L’EBRE. Tarragona
ONCOLLIGA BARCELONA. Barcelona
ONCOLLIGA GIRONA. Girona
ONCOLLIGA COMARQUES DE LLEIDA. Lleida
ONCOVALLÈS. Vallès Oriental
OSONA CONTRA EL CÀNCER. Osona
SUPORT I COMPANYIA. Barcelona
VILASSAR DE DALT CONTRA EL CÀNCER. Vilassar de Dalt
COMUNIDAD VALENCIANA
AECC (ASOCIACIÓN ESPAÑOLA CONTRA EL CÁNCER). Presente en las diferentes provincias y en muchas localidades. Contactar con la sede más cercana.
ASLEUVAL (ASOCIACIÓN DE PACIENTES DE LEUCEMIA, LINFOMA, MIELOMA Y OTRAS ENFERMEDADES DE LA SANGRE DE VALENCIA)
EXTREMADURA
AECC (ASOCIACIÓN ESPAÑOLA CONTRA EL CÁNCER). Presente en las diferentes provincias y en muchas localidades. Contactar con la sede más cercana.
AFAL (AYUDA A FAMILIAS AFECTADAS DE LEUCEMIAS, LINFOMAS; MIELOMAS Y APLASIAS)
AOEX (ASOCIACIÓN ONCOLÓGICA EXTREMEÑA)
GALICIA
AECC (ASOCIACIÓN ESPAÑOLA CONTRA EL CÁNCER). Presente en las diferentes provincias y en muchas localidades. Contactar con la sede más cercana.
ASOTRAME (ASOCIACIÓN GALLEGA DE AFECTADOS POR TRASPLANTES MEDULARES)
ISLAS BALEARES
ADAA (ASSOCIACIÓ D’AJUDA A L’ACOMPANYAMENT DEL MALALT DE LES ILLES BALEARS)
AECC (ASOCIACIÓN ESPAÑOLA CONTRA EL CÁNCER). Presente en las diferentes provincias y en muchas localidades. Contactar con la sede más cercana.
ISLAS CANARIAS
AECC (ASOCIACIÓN ESPAÑOLA CONTRA EL CÁNCER). Presente en las diferentes provincias y en muchas localidades. Contactar con la sede más cercana.
AFOL (ASOCIACIÓN DE FAMILIAS ONCOHEMATOLÓGICAS DE LANZAROTE)
LA RIOJA
AECC (ASOCIACIÓN ESPAÑOLA CONTRA EL CÁNCER). Presente en las diferentes provincias y en muchas localidades. Contactar con la sede más cercana.
MADRID
AECC (ASOCIACIÓN ESPAÑOLA CONTRA EL CÁNCER). Presente en las diferentes provincias y en muchas localidades. Contactar con la sede más cercana.
AEAL (ASOCIACIÓN ESPAÑOLA DE LEUCEMIA Y LINFOMA)
MURCIA
AECC (ASOCIACIÓN ESPAÑOLA CONTRA EL CÁNCER). Presente en las diferentes provincias y en muchas localidades. Contactar con la sede más cercana.
NAVARRA
AECC (ASOCIACIÓN ESPAÑOLA CONTRA EL CÁNCER). Presente en las diferentes provincias y en muchas localidades. Contactar con la sede más cercana.
PAÍS VASCO
AECC (ASOCIACIÓN ESPAÑOLA CONTRA EL CÁNCER). Presente en las diferentes provincias y en muchas localidades. Contactar con la sede más cercana.
PAUSOZ-PAUSO. Bilbao
CIUDADES AUTÓNOMAS DE CEUTA Y MELILLAS
AECC CEUTA (ASOCIACIÓN ESPAÑOLA CONTRA EL CÁNCER)
AECC MELILLA (ASOCIACIÓN ESPAÑOLA CONTRA EL CÁNCER)
Apoyo y ayuda
Te invitamos también a seguirnos a través de nuestras redes sociales principales (Facebook, Twitter e Instagram) en las que, a menudo, compartimos testimonios de superación.
Si resides en España, también puedes ponerte en contacto con nosotros enviándonos un correo electrónico a imparables@fcarreras.es para que te ayudemos a ponerte en contacto con otras familias que han superado esta enfermedad.
* De acuerdo con la Ley 34/2002 de Servicios de la Sociedad de la Información y el Comercio Electrónico (LSSICE), la Fundación Josep Carreras contra la Leucemia informa que toda la información médica disponible en www.fcarreras.org ha sido revisada y acreditada por el Dr. Enric Carreras Pons, Colegiado nº 9438, Barcelona, Doctor en Medicina y Cirugía, Especialista en Medicina Interna, Especialista en Hematología y Hemoterapia y Consultor senior de la Fundación; y por la Dra. Rocío Parody Porras, Colegiada nº 35205, Barcelona, Doctora en Medicina y Cirugía, Especialista en Hematología y Hemoterapia y adscrita a la Dirección médica del Registro de Donantes de Médula Ósea (REDMO) de la Fundación).
Información revisada en noviembre de 2023.


